Beneficios del Omega 3 durante el embarazo y la lactancia
Durante la etapa del embarazo y lactancia es común que las mamas deseen saber qué es lo mejor para sus bebés y su organismo.
Como sabéis, la suplementación vitamínica durante el embarazo y posteriormente en la lactancia, es esencial. Es por ello, que os hablamos sobre un aceite fundamental tanto para las madres como para sus hijos, el Omega 3.
¿Qué es el Omega 3?
Los ácidos grasos omega-3 son un tipo de grasa poliinsaturada esenciales para el cuerpo humano, lo que significa que no puede ser producido por el organismo y debe ser obtenido a través del consumo de alimentos y suplementos. Los ácidos grasos Omega 3 son vitales para el correcto funcionamiento del cuerpo, aportando salud al cerebro, corazón y articulaciones, entre otros.
De por sí, para mujeres no embarazadas, el consumo de Omega 3 tiene múltiples beneficios como es la regulación de la coagulación sanguínea, la disminución del estrés o la reducción de la inflamación y las enfermedades inflamatorias. Por lo que tomar este complemento durante periodos tan importantes como la gestación o la lactancia, se vuelve indispensable.
Beneficios del consumo de Omega 3
Como hemos indicado anteriormente, este es fundamental para el correcto desarrollo del bebé, pudiendo encontrar multitud de beneficios para su crecimiento.
- Desarrollo cerebral: gracias al Omega 3 el bebé consigue un correcto desarrollo en el cerebro y los ojos en la gestación. Se ha demostrado que una mujer que consume la cantidad correcta de Omega 3 dan a luz a bebés con un mejor desarrollo cognitivo.
- Reduce el riesgo de parto prematuro y bajo de peso: una correcta ingesta de ácidos grasos poliinsaturados durante el embarazo reduce el riesgo de nacimientos prematuros y el bajo peso del bebé.
- Reducción de alergias en el bebé: fortalecen el sistema inmunitario y ayuda a la actividad antiinflamatoria del organismo del bebé, por lo que podría reducir la posibilidad de que el pequeño tenga futuras alergias.
- Mejora en el aprendizaje y funciones motoras: además, propicia que el feto tenga un correcto desarrollo durante el embarazo.
El omega 3, es tan importante que tiene beneficios también para las mamás en su día a día.
- Promueve el bienestar emocional: una dieta rica en Omega 3 está relacionada con una menor incidencia en trastornos de ánimo, como la ansiedad y la depresión.
- Reducción de la hipertensión en el embarazo: no solo ayuda a reducir la hipertensión en el embarazo, ya que también la reduce en todas aquellas personas que la sufren.
- Mejora la disminución de la sensación de cansancio: mejora la calidad y cantidad de sueño, reduciendo la sensación de fatiga de aquellas personas que tienen una correcta ingesta.
- Salud ósea: juega un papel importante en el mantenimiento de la densidad ósea, asegurando salud a nuestros huesos.
Gracias a las investigaciones actuales, existen una amplia gama de suplementos de Omega 3 que podemos encontrar en el mercado. Sin embargo, es importante destacar que deben estar adecuadas para las embarazadas y/o las mamás lactantes. Es por ello que desde el equipo de Comat Matronas, os asesoramos de cuál es el Omega 3 ideal para esta etapa.
Integrar a tu alimentación un correcto consumo de Omega 3 en la dieta no solo permite un mejor bienestar para la familia, sino también un crecimiento saludable y duradero durante toda la vida.
El equipo de Comat Matronas
Únete al Proyecto Hera y dona tu leche para luchar contra el cáncer de mama posparto
En un mundo donde la incidencia del cáncer de mama posparto está en constante aumento, se necesita acción. El Proyecto Hera es una iniciativa de investigación que busca no solo entender mejor esta forma agresiva de cáncer, sino también encontrar formas innovadoras de detectarlo temprano y personalizar su tratamiento.
¿Por qué es importante el Proyecto Hera?
La necesidad de este proyecto se hace evidente ante el creciente número de casos de cáncer de mama posparto, especialmente en mujeres menores de 45 años. Con más del 50% de los diagnósticos de cáncer de mama ocurriendo en este grupo demográfico, es crucial entender los factores subyacentes y las posibles relaciones con la lactancia y la edad de la maternidad.
Hasta ahora, la falta de evidencia científica ha dificultado la comprensión completa de este tipo específico de cáncer. Además, las características moleculares únicas del cáncer de mama posparto plantean desafíos significativos en términos de diagnóstico y tratamiento.
La leche materna como clave para la detección temprana
Uno de los aspectos más innovadores del Proyecto Hera es su enfoque en la leche materna como una posible fuente de biomarcadores para la detección temprana del cáncer de mama posparto. Se espera que, al analizar los marcadores moleculares en la leche materna, se pueda identificar a las mujeres en riesgo y desarrollar estrategias personalizadas para un diagnóstico y tratamiento más efectivos.
¿Cómo puedes participar?
Si eres una madre lactante que vive en la provincia de Córdoba, ¡tú puedes marcar la diferencia! El Proyecto Hera necesita la participación de al menos 2.000 madres lactantes dispuestas a donar su leche para la investigación.
El proceso es simple:
- Solicita una cita en uno de los centros habilitados para la donación, siguiendo las instrucciones en la página web del proyecto.
- Dona entre 10 y 30 ml de leche materna de cada mama.
- Tu leche será almacenada en el Biobanco durante 5 a 10 años para su uso en investigaciones relacionadas con el proyecto.
Un esfuerzo colaborativo
El Proyecto Hera es llevado a cabo por el Grupo GC06 Nuevas Terapias en Cáncer, liderado por el Dr. Juan de la Haba y la Dra. Silvia Guil. Este proyecto cuenta con la colaboración de una red multidisciplinaria de profesionales de diferentes servicios del Hospital Reina Sofía, en nuestro hospital, San Juan de Dios y la Red de Centros de Salud del Distrito Sanitario de Córdoba y Guadalquivir.
¡Participa hoy mismo!
Si estás interesada en contribuir a esta importante causa y ayudar en la lucha contra el cáncer de mama posparto, solicita tu cita en el siguiente enlace: https://proyectohera.es/solicitar-cita/
Cada donación cuenta y cada madre lactante que se une al Proyecto Hera está contribuyendo a un futuro más esperanzador para todas las mujeres y familias afectadas por el cáncer de mama. Juntos, podemos hacer la diferencia. ¡Únete!
El equipo de Comat Matronas
Métodos anticonceptivos durante la lactancia
Una vez que una mamá se va recuperando del parto, es momento de retomar nuestra vida, poco a poco, sin prisas y como nos vayamos sintiendo seguras. Su cuerpo sigue pasando por cambios, y es importante que, al mantener relaciones sexuales, se elija el método anticonceptivo adecuado para prevenir un nuevo embarazo. Pese que hay mitos de que la lactancia materna puede actuar como anticonceptivo natural, lo cierto es que se debe utilizar un método anticonceptivo durante la lactancia y así evitar un embarazo tan próximo al anterior.
Sin embargo, es importante, debido a las circunstancias especiales, emplear un método anticonceptivo seguro, tanto para la madre como para el bebé y que no afecte a la lactancia materna.
Un aspecto que hay que tener en cuenta es que durante las seis primeras semanas postparto no se puede utilizar ningún método hormonal ni tampoco dispositivos intrauterinos. Por tanto, nos tendríamos que centrar en los métodos de barrera, como son los preservativos.
¿Qué ocurre tras las seis primeras semanas? Para las mamás que optan por la lactancia materna tienen opción al anticonceptivo oral o la mini píldora, el implante, el anillo vaginal y también podríamos usar los DIU tanto de cobre como los hormonales.
En el caso de las mamás que apuestan por una lactancia artificial, los métodos anticonceptivos son más amplios, van desde los mencionados anteriormente (anticonceptivo oral, implante, anillo vaginal o DIU), la combinación de anticonceptivos, por ejemplo, la toma de la mini píldora y el uso del preservativo, hasta el uso del parche.
Es importante saber que no todos los métodos anticonceptivos son válidos durante este periodo y se debe consultar con el ginecólogo cuál es el método más adecuado para cada caso particular y cuándo iniciarlo.
El equipo de Comat Matronas
Consejos para la extracción y conservación de leche materna
Uno de los principales motivos por lo que comenzamos con la extracción de la leche y el comienzo de un banco de la misma, es la incorporación de la madre lactante al trabajo. Pero, ¿qué es lo que debemos tener en cuenta para continuar teniendo la producción suficiente para alimentar a nuestro bebé?
La eyección de leche mejora con la liberación de la oxitocina, esta se libera más fácilmente con estímulos como el llanto del bebé, su olor u observándolo. Sin embargo, si estamos fuera de casa, podemos estimularla con una foto o video del pequeño.
Sin embargo, la prolactina y la producción de leche son estimuladas por la succión, por lo que la succión de nuestro bebé siempre será mucho mejor. No obstante, se puede conseguir una buena producción de leche si se extrae correctamente.
Ponerte al bebé en un pecho, mientras extraes la leche del otro es una opción eficaz ya que saldrá fácilmente y apenas sin esfuerzo, debido a que estamos estimulando las dos hormonas responsables de la lactancia materna.
Nuestra recomendación es la extracción mecánica con un sacaleches eléctrico para mayor comodidad, un ejemplo de extractor en el que confiamos es el de Medela Swing, un buen sacaleches que permite drenar el pecho y estimular la producción sin hacer daño, además es sencillo de utilizar y limpiar.
¿Cuándo utilizar los extractores de leche?
Cuando queramos aumentar la producción, con lo cuál se harán pequeñas extracciones muchas veces al día o porque nos venga una ingurgitación y nos moleste mucho y tengamos el pecho muy lleno. En este caso, nos vaciaremos el pecho cada vez que lo necesitemos, teniendo en cuenta que cuantas menos veces mejor, ya que, si no, aumentaremos la producción de leche. Tras la extracción, siempre que haya una ingurgitación, vamos a utilizar frío local.
Hay algunas consideraciones a tener en cuenta a la hora de comprarlos:
- Las tallas de las copas: tienen que tener tallas, ya que cada mujer tiene un pezón de una manera distinta y no todas somos iguales.
- Automáticos: facilitan mucho el trabajo ya que es un gran aliado para el momento en el que comencemos a trabajar, para tener reservas de leche.
Una vez hayamos extraído la leche materna, debemos refrigerarla. Un aspecto que hay que tener en cuenta es que cuanto más refrigerada esté la leche y menos cambios de temperatura sufra, muchísimo mejor. Si nos realizamos la extracción en nuestro trabajo, es importante dispone de una neverita para transportarla y, sobre todo, debe conservarse en un recipiente adecuado como botes de cristal, biberones pequeños o bolsas especiales de recolección de leche. Además, al llegar a casa deberemos poner la leche en el frigorífico, en el caso de querer consumirla en los días posteriores o congelarla para conservarla más tiempo.
¡Importante! Se puede conservar la leche extraída de diferentes tomas del mismo día, siempre y cuando la llevemos a la misma temperatura en el frigorífico antes de mezclarla.
¿Cómo conservar la leche materna?
La leche materna puede conservarse de muchísimas maneras, sin embargo, debemos tener en cuenta algunas recomendaciones:
- Lavarse bien las manos antes de manipular la leche materna.
- Los recipientes donde almacenamos la leche materna deben estar limpios.
- Congelar lo antes posible la leche materna, en pequeñas cantidades (50-100ml) si no va a usarse en los próximos tres días.
- Siempre que sea posible se usará la leche más fresca.
- Etiquetar los recipientes con la fecha en la que se extrajo y congeló la leche materna.
- Consumir, en primer lugar, la leche más antigua.
- Una vez descongelada hay que removerla bien porque puede haberse separado en dos fases.
¿Cómo descongelar la leche materna?
Lo ideal es descongelar rápidamente una vez sacada del congelador, si no se va a calentar rápidamente, es mejor mantener la cadena del frío de la leche hasta que se vaya a calentar. Se puede descongelar sumergiendo el bote de leche materna congelada en agua previamente calentada (pero no calentarla directamente al baño maría) y remover bien la leche después para que su temperatura sea uniforme. ¡Nunca debe calentarse directamente en el fuego!
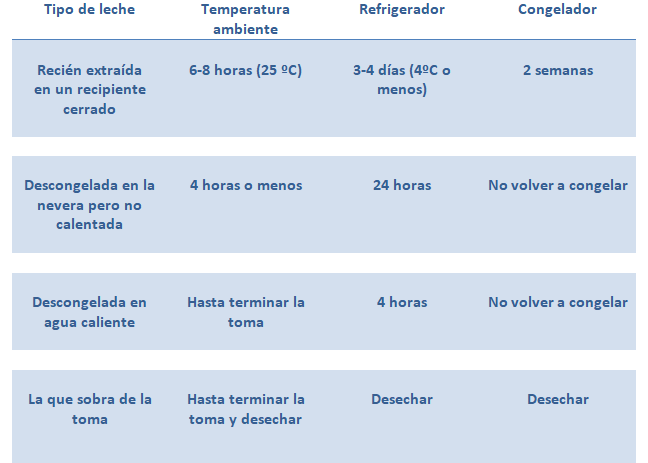
Si congelamos la leche en un congelador que sea capaz de llegar a temperaturas menores de -15ºC, se puede almacenar hasta tres meses, en el caso de congeladores industriales (-19ºC) la conservación puede llegar hasta los seis meses.
Un último aspecto a tener en cuenta es que la leche congelada puede oler mal. Este olor se debe a un cambio en la estructura de los lípidos por los ciclos de congelación y descongelación en el congelador. Aunque es cierto que algunos bebés rechazan esta leche por el cambio de sabor, pero generalmente la suelen aceptar y no es perjudicial para ellos.
Cualquier consulta que tengáis sobre ello, no dudéis en poneros en contacto con nosotros y ¡recordad! Todos los miércoles de 12 a 13h, tenéis las sesiones de lactancia y crianza en la Unidad de la Mujer del Hospital San Juan de Dios, donde podéis preguntarnos todas vuestras dudas.
El equipo de Comat Matronas
Cólicos del lactante y fisioterapia
El cólico del lactante es un síndrome que puede sufrir el bebé durante la lactancia materna y que reúne múltiples síntomas que les ocasionan abundantes molestias, lo que ocasiona preocupación y quebraderos de cabeza a las familias que lo sufren.
Algunos de los síntomas que los bebés pueden presentar son; el llanto inconsolable, el sueño intranquilo, hipos muy frecuentes y persistentes, regurgitaciones frecuentes o reflujo, problemas al hacer caca, bien por exceso o por poca cantidad, problemas al expulsar los gases, abdomen distendido, además de encontrarse más activos e irritables.
Sin embargo, a pesar de que puede ser una situación desesperante, afortunadamente y, en la mayoría de los casos, no están enfermos, si no que presentan un funcionamiento incorrecto a nivel digestivo que da lugar a todos estos síntomas. Por lo que un buen tratamiento de fisioterapia especializada puede ser la solución más efectiva, ya que generalmente se trata de una disfunción y no de una patología.
En Comat Matronas llevamos años apoyándonos en los mejores profesionales del sector de la salud para cuidar de nuestras familias, es por ello por lo que confiamos en el Centro de Fisioterapia FISIOPOYET – Manuel Raigón, donde el objetivo del tratamiento que nos plantean no solo es aliviar los síntomas, si no, sobre todo, eliminar aquello que está provocando la aparición de los cólicos del lactante.
Un proceso en el que el equipo de FISIOPOYET combinan, según la necesidad de cada bebé, diferentes técnicas de tratamiento que consigan mejorías evidentes y duraderas:
- El Método Rubio: Una técnica con la que realizarán un trabajo directo sobre el aparato digestivo de tu bebé para ayudar a normalizar las tensiones en el mismo.
- El Método Poyet: Una técnica donde trabajarán el cráneo, la columna y la pelvis, y sobre todo, toda aquella estructura osteoarticular que necesite ser tratada.
Gracias a estas técnicas trabajamos normalizando la mecánica craneal, si es preciso, promoviendo que el control neurológico del aparato digestivo no se vea alterado por tensiones a este nivel, muy frecuentes por la posición del bebé intraútero y por el parto. Esta parte del trabajo es también muy importante para normalizar la succión en la lactancia, por lo que permitirá que el bebé haga unas tomas más eficaces, con menos ingesta de gases, evitando en gran medida los problemas de dolor en la lactancia.
Si es preciso, del mismo modo, se trabajará la lengua, evitando que se produzcan los casos de frenectomías o corte del frenillo sublingual.
¿Qué tienen en común estás técnicas?
- Son absolutamente indoloras para los bebés.
- Son muy poco invasivas, por lo que las contraindicaciones son prácticamente nulas.
- Alto nivel de efectividad: dos o tres sesiones de tratamiento, en la mayor parte de los casos, serán suficientes para notar resultados.
Si tu bebé comienza a experimentar los cólicos del lactante, no lo dejes y acude a los profesionales especialistas que te ayudarán con ello. Porque para nosotros, vuestra tranquilidad, es lo más importante.
El equipo de Comat Matronas.
Mitos sobre la lactancia materna
La lactancia materna, además de ser uno de las mejores formas de prolongar el vínculo afectivo entre madre e hijo, es considerada, desde el punto de vista nutricional, la mejor opción para alimentar al bebé, y aunque somos conscientes de que la decisión de dar el pecho es una elección personal que cada familia debe tomar, consideramos que es algo muy importante que se conozcan todos los beneficios de la misma.
Asimismo, son muchos los mitos que existen referentes a la lactancia materna y como consecuencia, son muchas las mamás que se preocupan por conocer si están alimentando correctamente a sus hijos. Es vital estar bien informadas de cómo es una correcta lactancia y desmentir todos los mitos que hay acerca de ella.
Hay que amamantar 15 minutos cada 3 horas
La realidad es que la lactancia es a libre demanda, sin horarios. La succión frecuente y el vaciado de la mama son el principal estímulo para producir mayor cantidad de leche.
La madre tiene que beber mucha agua, mucha leche y comer más
Esto es ¡falso! Debemos mantener una dieta variada y equilibrada, pero por comer y beber más no se va producir más leche.
Debes dar siempre de los dos pechos en cada toma
Esta afirmación es incorrecta, el primer pecho debe vaciarse completamente antes de ofrecer el otro para que el bebé obtenga la leche más rica en grasas que sale al final y se mantenga la producción de leche.
Los pechos pequeños producen poca leche
Las mamás están formadas por el tejido glandular, que es donde se produce la leche y, por otro lado, el tejido graso, que estaría relacionado con el tamaño del pecho. Por lo que el tamaño del pecho es totalmente independiente de la cantidad de leche que se genere.
Es normal que duela el pecho
Es uno de los principales mitos que existen sobre la lactancia materna exclusiva, pero es erróneo. El dolor indica que algo no va bien. Mal agarre, infección u otros problemas en la mama pueden ser la causa de la aparición del dolor.
Recuerda que, si tienes alguna duda sobre la lactancia materna y has realizado la educación maternal con nosotros, puedes acudir gratuitamente a las sesiones de postparto, todos los miércoles a las 12:00h, en la que resolveremos todas tus preguntas.
El equipo de Comat Matronas
Alimentación complementaria
La leche materna es el alimento más completo que existe para un bebé y puede nutrirle de manera exclusiva hasta los 6 meses de vida. A partir de este momento, y aunque la lactancia materna sigue siendo excelente, se convierte en un alimento no exclusivo, es por ello por lo que se inicia la alimentación complementaria.
La alimentación complementaria es el proceso en el que se comienza a ofrecer al lactante alimentos sólidos o líquidos distintos de la leche materna o de la fórmula infantil. El hierro, el zinc y la vitamina A son elementos que el bebé requiere en mayor medida y por eso se comienza a diversificar su dieta.
Este proceso no significa que se comience el destete, si no que comenzamos a añadir de forma paulatina el resto de los alimentos, manteniendo la lactancia materna a demanda todo el tiempo que la madre desee.
¿Y si la madre se incorpora a trabajar antes de que el bebé cumpla 6 meses?
Es importante NO introducir alimentos distintos de la leche materna antes de esa edad, por lo que el uso del sacaleches o la leche de fórmula serán unos grandes aliados. En nuestro blog “Consejos para la extracción y la conservación de la leche” podrás encontrar algunos tips que pueden ayudarte.
¿Por qué esperar hasta los 6 meses?
Antes de este tiempo, los bebés no tienen un sistema digestivo preparado para alimentos sólidos, ya que no tiene la suficiente maduración.
Consideramos que un bebé está preparado a los 6-7meses cuando adquiere las destrezas psicomotoras que permiten manejar los alimentos y tragarlos de forma segura. Como en muchos otros hitos de desarrollo, cada bebé es diferente, aunque en general estos cambios llegan en torno al sexto mes:
- Tiene que saber sentarse.
- Presentar interés por la comida.
- Realizar el efecto pinza, es decir, que sea capaz de coger comida con la mano y llevarla a la boca.
- Introducir la alimentación complementaria como un juego, sin forzar al bebé y formando parte de su propia rutina.
¿Qué alimentos utilizar?
No hay alimentos mejores que otros para comenzar, aunque se recomienda priorizar alimentos ricos en hierro y zinc. Además, se recomienda introducir alimentos de uno en uno, sin añadir azúcares, sales o edulcorantes para que se acostumbren al sabor natural de los mismos, además de probarlos con intervalos de varios días para observar la tolerancia y aceptación.
- Fruta y verdura: no hay unas frutas mejores que otras para comenzar, esta decisión dependerá de los gustos de las familias. Lo ideal es introducir progresivamente toda la fruta e ir variando también la forma de presentación (chafada, triturada…).
- Cereales: se pueden introducir en diversos formatos, dando preferencia a las harinas integrales. los cereales pueden introducirse en polvo disueltos en leche, añadidos a purés, en forma de arroz hervido y chafado, pan y pasta.
- Proteínas: carnes, pescados, huevos y las legumbres. Se pueden ofrecer en forma de puré, cocinados y desmigados o en pequeños trozos en niños más mayores. Se pueden ofrecer a diario de forma variada, especialmente aquellos ricos en hierro.
- Lácteos: se puede ofrecer yogur natural o queso desde los 9 meses y leche de vaca entera a partir de los 12 meses. Recuerda que la leche materna sigue siendo el lácteo de primera elección y se recomienda por encima de cualquier otra leche.
La introducción a la alimentación complementaria es un proceso paulatino, por lo que inicialmente las porciones han de ser pequeñas y se aumenten poco a poco mientras se mantiene la lactancia materna.
¿Alguna duda? Cuenta con Comat Matronas para resolver todas tus dudas.
Información vía Asociación Española de Pediatría.
Destete: todo lo que debes saber
La duración de la lactancia materna es una decisión libre de cada madre y de cada hijo, salvo que se produzca una situación de emergencia que fuerce a finalizar el amamantamiento.
Es importante tener en cuenta que el destete no solo es un cambio en la dieta del niño, sino un asunto muy serio con gran repercusión emocional para él y para su madre. El niño puede experimentar sentimientos de frustración y de abandono al no entender por qué su madre le niega algo tan importante para él.
Destete forzoso
En algunas ocasiones el destete se hace inevitable por causas médicas u otras (enfermedad grave de la madre o el niño, accidente, situación de emergencia, separación prolongada, etc).
Destete voluntario
El destete también puede ocurrir por iniciativa de la madre o del niño, aunque lo ideal sería que se produjera de mutuo acuerdo.
Un nuevo embarazo puede tener un papel en el destete del hijo anterior. Debido a los cambios de la leche durante el embarazo (menor volumen, distinto sabor) muchos niños se destetan solos en esta época. Sin embargo, otros prefieren seguir mamando y continuar haciéndolo tras el nacimiento del nuevo hermano. A esta situación de dos niños de diferentes edades mamando a un tiempo se la ha llamado “lactancia en tándem”.
En cualquier caso, de ser posible, siempre es preferible un destete gradual a un destete brusco. Este último puede generar ingurgitación mamaria (pechos hinchados, duros y doloridos) e incluso obstrucciones o mastitis.
Los niños que son destetados antes de superar su necesidad de mamar pueden empezar a chuparse el dedo o a usar chupete si se le ofrece. Estos se convierten en sustitutos del amamantamiento y proporcionan cierto consuelo a un niño frustrado.
La noche puede ser un momento especialmente difícil para un pequeño que espera mamar y no puede entender la reticencia de su madre; a esa hora pocos de la familia van a estar especialmente racionales y pacientes.
Es necesario aceptar las protestas del niño si llega el caso, ya que tiene derecho a quejarse si le quitan algo que era importante para él. Ofrecerle apoyo y consuelo facilitará que lo asuma poco a poco.
Ideas y sugerencias para un destete
No ofrecer, no rechazar. No hay un tiempo garantizado para el destete, ya que para el niño es doloroso y puede prolongarse.
Distracción. Se trata de identificar los momentos, lugares y circunstancias en los que el niño suele pedir el pecho, y anticipar alternativas al amamantamiento. De este modo, el niño dirigirá su atención hacia algo nuevo y atractivo en lugar de hacia la pérdida de algo entrañable como mamar.
Sustitución. Se ofrece comida o bebida al niño para evitar que pida el pecho por hambre. No se trata de sobornar al niño con golosinas para que deje el pecho, sino de ofrecerle comida cuando tenga hambre. Hay que tener en cuenta que los niños también maman por afecto hacia su madre, para sentir su cercanía, por consuelo si están cansados, frustrados o con miedo.
El destete natural. Algunas personas creen que si el niño no es activo a destetarse, no lo hará nunca por sí mismo. Sin embargo, esta idea es errónea, como lo demuestra el hecho de que en sociedades en que se permite al niño mamar tanto tiempo como quiera, acaba por destetarse él solo.
Resumen basado en:
Dra. Pilar Serrano Aguayo. Alimentación complementaria y destete en el niño. En: Lactancia Materna. Josefa Aguayo Maldonado (Ed.) Universidad de Sevilla. 2001
Ruth A. Lawrence. La Lactancia Materna: Una guía para la profesión médica. Cuarta edición. Mosby 1996
10 cosas sobre la lactancia materna que todos deberíamos saber
“La lactancia materna es la forma ideal de aportar a los bebés los nutrientes que necesitan para su crecimiento y desarrollo saludable”, tal y como señala la OMS (Organización Mundial de la Salud).
Para responder a esta necesidad, resolvemos las diez preguntas más recurrentes.
1.- Protección frente a enfermedades.
La lactancia materna contiene inmunoglobulinas que protegen al bebé de infecciones como gastroenteritis, otitis o meningitis, alergias alimentarias y enfermedades respiratorias. Además, los niños tendrán menos riesgo de padecer obesidad infantil o diabetes tipo dos en el futuro.
2.- Favorece el desarrollo cognitivo.
Diversos estudios han demostrado que los bebés que se alimentan con lactancia materna obtienen mejores resultados en las pruebas de cociente intelectual.
3.- Reduce el riesgo de depresión postparto.
La lactancia hace que la madre tenga un contacto inmediato con el bebé tras el parto, lo cual refuerza la relación entre ambos y hace que nos sintamos más satisfechas y unidas a él.
4.- Disminuye el riesgo de enfermedades para la madre.
Los bebés no son los únicos que se benefician de la lactancia. Para nosotras se reduce el riesgo de padecer cáncer de mama o de ovarios y otras enfermedades como la osteoporosis.
5.- Duración de la lactancia.
La OMS recomienda la lactancia exclusiva durante los seis primeros meses de vida y, a partir de este momento, se introduce la alimentación complementaria que NO es sustitutiva. Terminar con el amamantamiento es decisión de la mamá y el bebé.
6.- Postura correcta.
La postura asegura una buena alimentación y una experiencia satisfactoria para la madre, ya que vamos a pasar mucho tiempo con el bebé en brazos.
La boca del bebé debe estar alineada con el pezón y tener una apertura adecuada de la boca. Cada bebé tiene una boca y cada madre tiene una aureola, por lo que solo hay que comprobar que hay un buen agarre cuando los labios están evertidos y no hay molestias en el agarre del bebé.
Además, el cuerpo del niño debe estar en posición ventral, es decir, barriga con barriga.
7.- Frecuencia de las tomas.
No hay un horario para alimentar al bebé, es él quien decide. Los recién nacidos tienen una valiosa capacidad de autorregulación y un estomago pequeño que hay que estar continuamente llenando, ya que la leche materna es altamente biodisponible, es decir, que se absorbe pronto. Por esta razón, los bebés están continuamente demandando estar en el pecho: tardan mucho en llenar un estómago que se vacía pronto.
8.- Lactancia nocturna
Los bebés tienen sueños cortos diseñados para su supervivencia, ya que tienen un estómago pequeño que tienen que llenar frecuentemente y, además, necesitan sentirse protegidos por su figura de apego.
Nuestro cuerpo, diseñado para cuidar de nuestra criatura, sabe que la glándula mamaria necesita seguir trabajando de noche. Por tanto, las tomas nocturnas no se deben suprimir ni sustituir.
9.- Nutrición de la madre.
Como en todos los procesos de la vida, es importante que mantengamos una dieta equilibrada. Aunque tras el parto no hay restricciones similares a las de la gestación, una mujer lactante tiene que estar bien nutrida con una suplementación que tiene que seguir hasta los seis meses mínimo. Son fundamentales el yodo, la vitamina D y los ácidos grasos omega-3.
Además, es aconsejable aumentar la densidad nutricional de los platos con técnicas de cocción como el vapor. También podemos tomar alimentos ricos en proteínas como legumbres, pescado o huevo, y grasas saludables como frutos secos, aguacate o aceite de oliva virgen extra.
10.- Amamantar no es doloroso.
No hay que normalizar nunca el dolor en el pecho, las grietas o las tomas difíciles de tu bebé. Si sufres alguno de estos problemas con la lactancia materna o si crees que tu hijo no se está alimentando correctamente, contacta con nosotros.
¿Alguna duda? Cuenta siempre con Comat.
Obstrucción mamaria y mastitis: ¿qué son y cómo tratarlas?
OBSTRUCCIÓN MAMARIA
Se trata de la obstrucción de algún conducto galactóforo causada por alteraciones de bacterias con capacidad de hacer biofilms. Esto significa que al proliferar las bacterias se adhieren a las paredes de los conductos junto con moléculas de calcio y los acaban taponando.
¿Qué se siente?
Una obstrucción se siente como un bulto duro y doloroso en algún cuadrante de una mama. La zona más habitual donde suele ocurrir es en el cuadrante superior que toca a la axila. Puede acompañarse de febrícula y malestar, pero si el bulto no está caliente ni rojo y no hay fiebre mayor de 38,5ºC no se considera mastitis, ya que la disbiosis bacteriana implicada es leve y se puede tratar fácilmente.
¿Qué hacer?
- NO aplicar calor local: está demostrado que dispara el crecimiento bacteriano y puede por lo tanto empeorar el cuadro.
- Durante la lactancia, colocar al niño de manera que la barbilla quede justo encima, o por lo menos en dirección a la obstrucción. Esto se hace porque la zona de pecho que queda mejor drenada es la que queda situada bajo la barbilla del bebé. Por ejemplo, si la obstrucción es en el cuadrante superior externo del pecho (tocando a la axila), la posición será en rugby (el niño por debajo del brazo, sus pies salen por detrás de la espalda y su cabeza descansa sobre tu mano).
- Si te queda una mano libre, masajea la zona en redondo y hacia el pezón mientras el niño mama.
- Si así te lo indican, puedes probar con un tratamiento de probióticos específicos para la lactancia.
MASTITIS
Tipos de mastitis
Actualmente resulta algo confuso hablar de mastitis, ya que se trata de una expresión genérica (literalmente significa “inflamación de la mama”) que profesionales e investigadores usan para referirse a patologías causadas por distintos tipos de cepas bacterianas y con distinta sintomatología.
Tradicionalmente, la mastitis se ha usado para referirse a un tipo concreto de infección, la causada por S. Aureus, que tiene una sintomatología muy concreta. Hoy en día, en gran parte de la bibliografía seguimos viendo que cuando se habla de mastitis se hace referencia exclusivamente a este tipo concreto de patología.
Otros investigadores han propuesto nuevas clasificaciones de mastitis en función del agente etiológico que produce la infección, aunque no todos usan esta clasificación:
| TIPO DE MASTITIS | AGENTES ETIOLÓGICOS | SINTOMATOLOGÍA |
| Agudas | S. Aureus | Enrojecimiento y dolor.
Aumento del tamaño de las mamas. Endurecimiento por zonas. Disminución de la secreción de leche. Síntomas de la gripe (fiebre, dolor muscular, temblores, malestar general…) Abscesos |
| Subagudas | S. Epidermidis
Str. Mitis Str. Salivarius Rothia spp. Corynebacterium spp. |
Pinchazos, calambres y sensación de quemazón en el pecho.
Endurecimiento por zonas. Disminución de la secreción de leche. |
| Granulomatosas | Coryn. Kroppenstedtii
Otras corynebacterias |
Masas inflamatorias dolorosas.
Consistencia firme. Inflamación cutánea (ocasionalmente). Puede provocar úlceras, abscesos, fístulas y supuraciones crónicas. Deformación del pecho. |
| Subclínicas | S. Epidermidis
Str. Mitis Str. Salivarius Rothia spp. |
Ausencia de dolor.
Síntomas similares a mastitis subaguda. |
En este artículo nos referiremos exclusivamente a las llamadas “mastitis tradicionales”, “mastitis agudas” o simplemente “mastitis”, cuyo agente etiológico es el S. Aureus.
¿Qué se siente?
Si la madre tiene temblores, fiebre más alta de 38,5ºC (menos no se considera mastitis), malestar importante, sensación de debilidad, y una zona de un pecho dura y redondeada, muy caliente y roja, estaría sufriendo una mastitis o mastitis aguda. Es importante recalcar que provoca astenia y decaimiento, por lo que en ocasiones la madre no se siente capaz ni de sostener a su bebé en brazos.
¿Qué la provoca?
Se suele decir que la mastitis es una obstrucción que se ha infectado, aunque es más exacto describirlo como una proliferación de S. Aureus que se ha multiplicado hasta niveles que se consideran “infecciosos” desplazando al resto de la flora bacteriana. Normalmente ocurre en un solo pecho y en un solo cuadrante.
La leche humana contiene muchos tipos de bacterias conviviendo en armonía que forman parte de la inmunidad de la leche. En determinadas situaciones es posible que algunas cepas crezcan de manera excesiva y hagan desaparecer al resto, causando una disbiosis bacteriana grave.
Este principio es el mismo para todos los tipos de mastitis. Si quieres saber qué ocurre en el caso de mastitis subagudas (según la clasificación de la tabla anterior) puedes consultar nuestro informe sobre dolor de pezones causado por una infección.
A diferencia de lo que ocurre con otras especies de bacterias, el S. Aureus no suele estar presente en la glándula mamaria en condiciones fisiológicas. Sin embargo, muchas personas son portadoras de forma sintomática o asintomática y pueden colonizar la glándula mamaria durante la lactancia.
¿Qué hacer?
El primer paso es consultar con la comadrona o con el médico, que recomendarán antiinflamatorios/antipiréticos para bajar la fiebre y la inflamación, descanso en cama y, sobre todo, drenar ese pecho lo máximo posible. También es posible que pauten probióticos específicos para la lactancia materna.
Si no hay mejoría en un plazo de 24 o 48h el médico recetará un antibiótico compatible con la lactancia. Es importante seguir el tratamiento hasta el final aunque los síntomas desaparezcan en pocas horas, ya que una mastitis mal curada puede acabar en un absceso.
A pesar de ser una infección, la leche no le hace ningún daño al bebé. Es muy importante seguir dando de mamar del pecho afectado, pues dejar de amamantar podría facilitar que se desarrollara un absceso. La retención de leche dispara la fiebre, por lo que hay que mantener el pecho blando. Puede ser de ayuda un sacaleches si después de amamantar el pecho todavía está duro, aunque no siempre es fácil extraerse leche con mastitis.
Cuando hay una mastitis la leche se vuelve algo salada en el pecho afecto y algunos bebés lo rechazan. En estos casos es especialmente importante drenar con un sacaleches o de forma manual.
Es necesario hacer reposo durante unos días, y para ello será necesario tener el apoyo de la familia. A menudo, detrás de una mastitis hay un fuerte agotamiento de la mamá, o quizás fuertes tensiones familiares. Tener una mastitis es una manera que tiene nuestro cuerpo de llamarnos la atención y de hacer que miremos un poquito por nosotras.
ABSCESO MAMARIO
En un pequeño porcentaje de casos de mastitis, el tejido mamario reacciona tratando de aislar a las bacterias causantes de la mastitis en una cápsula de tejido conjuntivo, lo que conduce a la formación de abscesos. Los principales agentes etiológicos de abscesos son prácticamente los mismos que los causantes de mastitis, siendo el S. Aureus la principal especie implicada.
La mayoría de los abscesos mamarios tienen su origen en una mastitis infecciosa debido a un tratamiento tardío o inadecuado, a las características de la cepa bacteriana implicada o a la respuesta de la propia glándula mamaria.
¿Qué se siente?
La zona roja, caliente y dolorosa que había inicialmente en el pecho, se muestra ahora dura externamente, pero fluctuante a la palpación, con la piel muy roja, tensa y brillante. Es frecuente que ya no haya fiebre o solo febrícula y la madre se sienta algo mejor de estado general, pero el dolor es mayor.
¿Qué hacer?
La ecografía puede resultar útil en el diagnóstico y tratamiento del absceso mamario. Es posible puncionar con aguja guiada por ecografía y colocar un catéter de drenaje con buen resultado. Sin embargo, la actuación actual más frecuente es abrir y drenar en quirófano bajo anestesia general dejando un drenaje que se va retirando poco a poco y se mantiene durante varios días.
En estos casos sigue siendo importante que el niño mame, ya si se retiene leche empeora el cuadro. Para que el proceso sea más fácil, puedes pedir que en la medida de lo posible la incisión esté lo más alejada posible del pezón y la areola.
- 1
- 2









